|
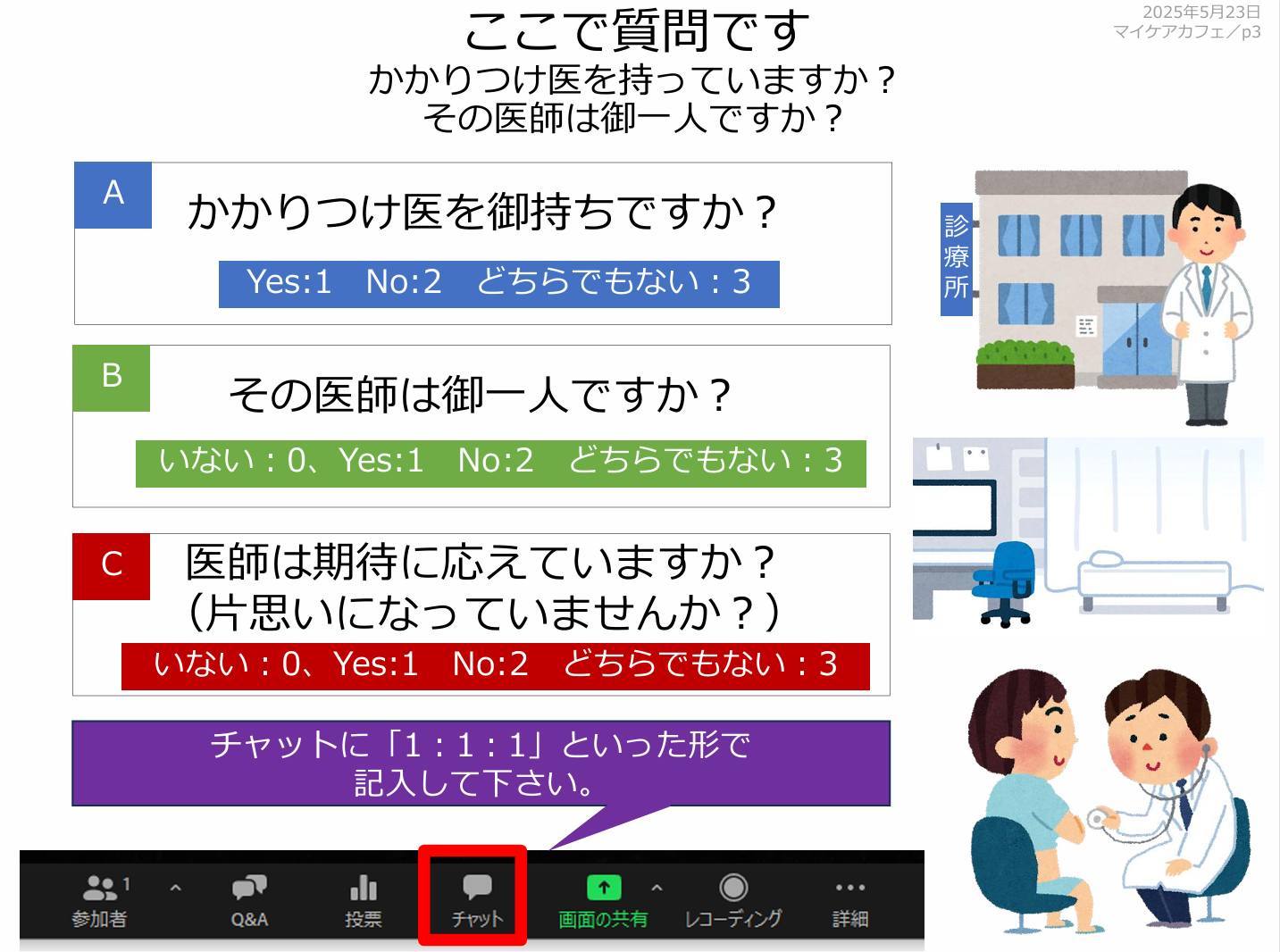
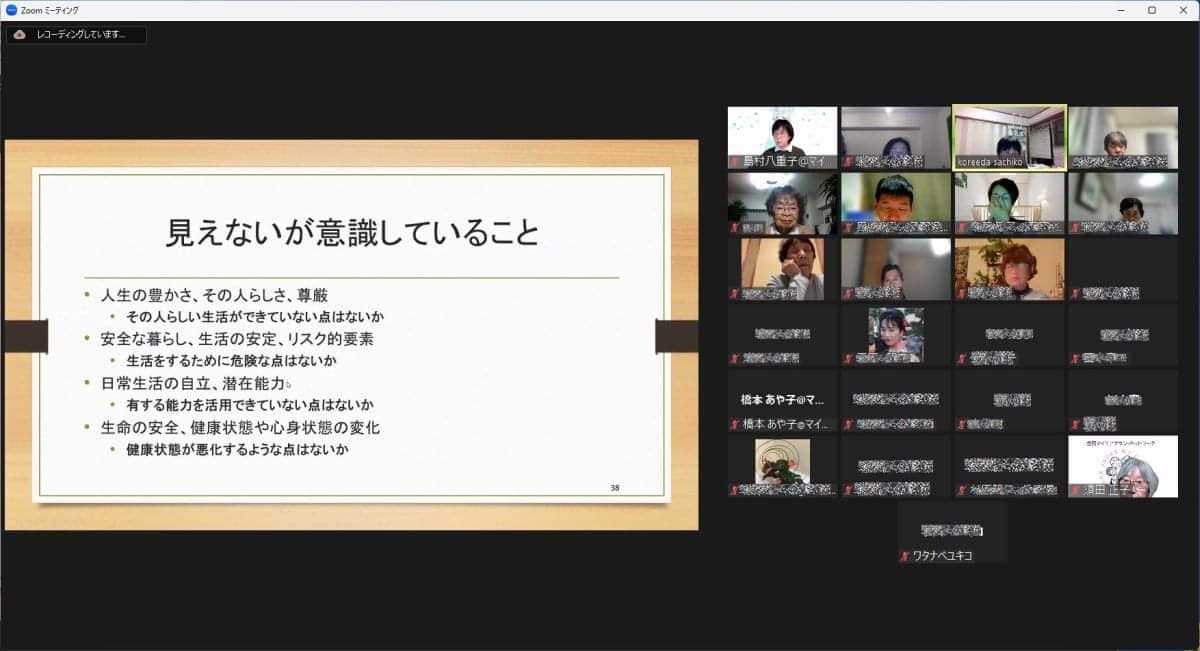
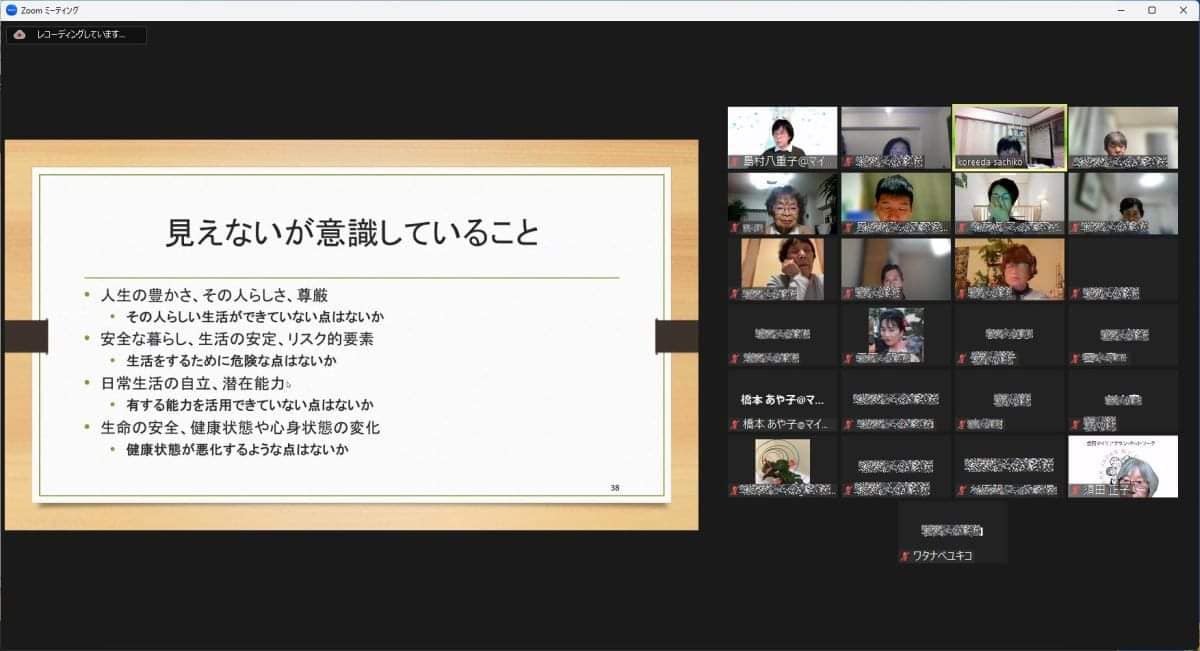
マイケアカフェ2025 初夏 日時:2025年 5 月 23 日(金) 19:00〜21:00
|
|
マイケアカフェ2025 冬 日時:2025年 1 月 25 日(金) 14:00〜16:00
|
|
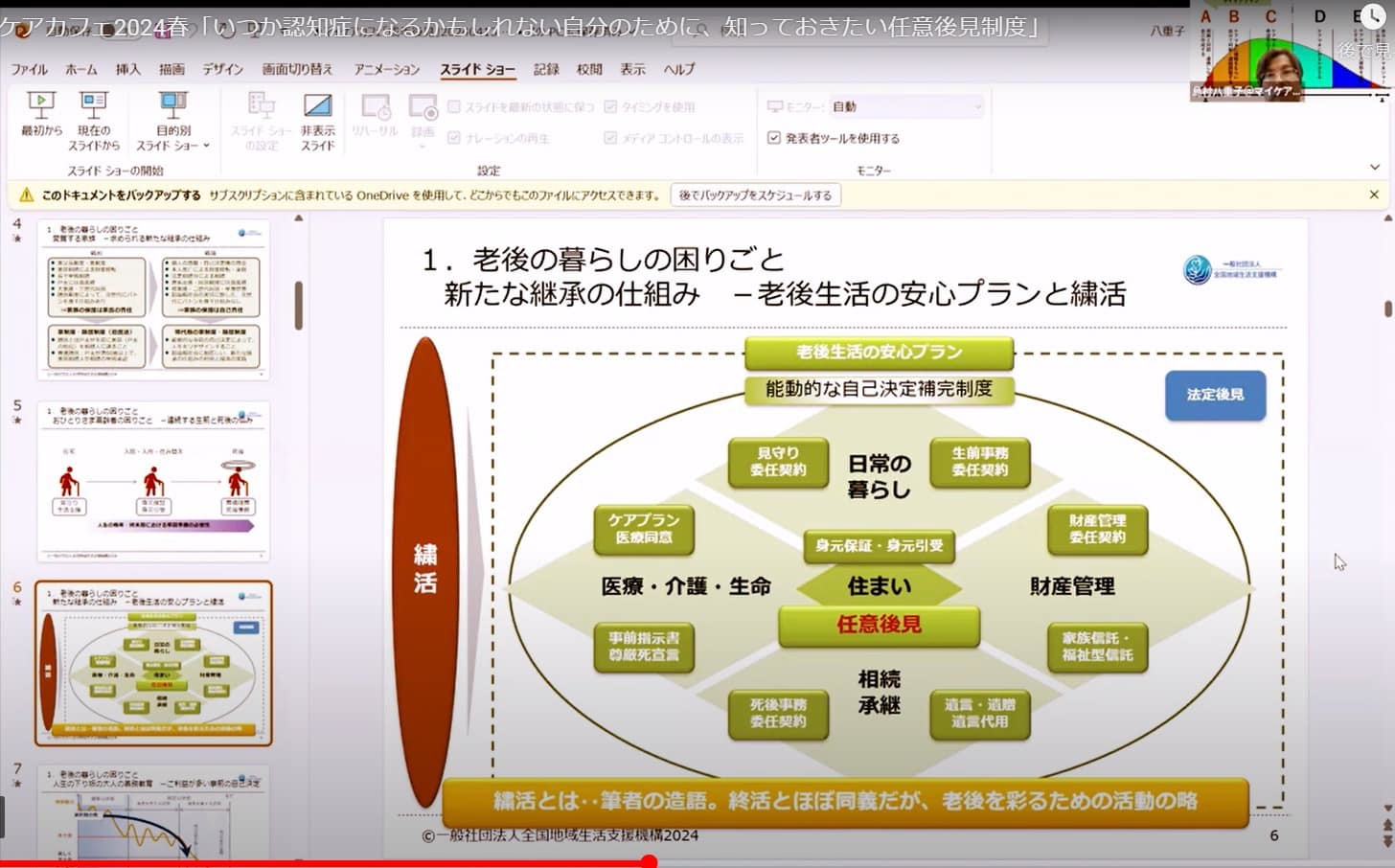
マイケアカフェ2024 春 日時:2024年 4 月 13 日(土) 14:00〜16:00
|
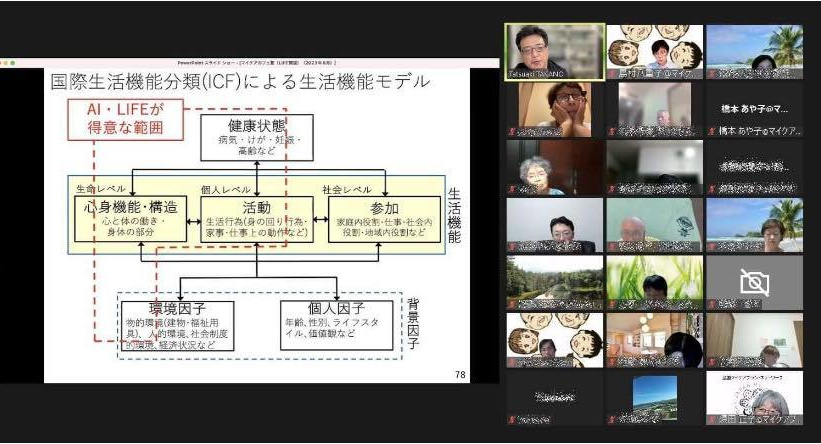
マイケアカフェ2023 暮れ 日時:2023年 12 月 9 日(土) 14:00〜16:00
|
マイケアカフェ2023 夏 日時:2023年 8 月 1 日(火) 19:00〜21:00
|
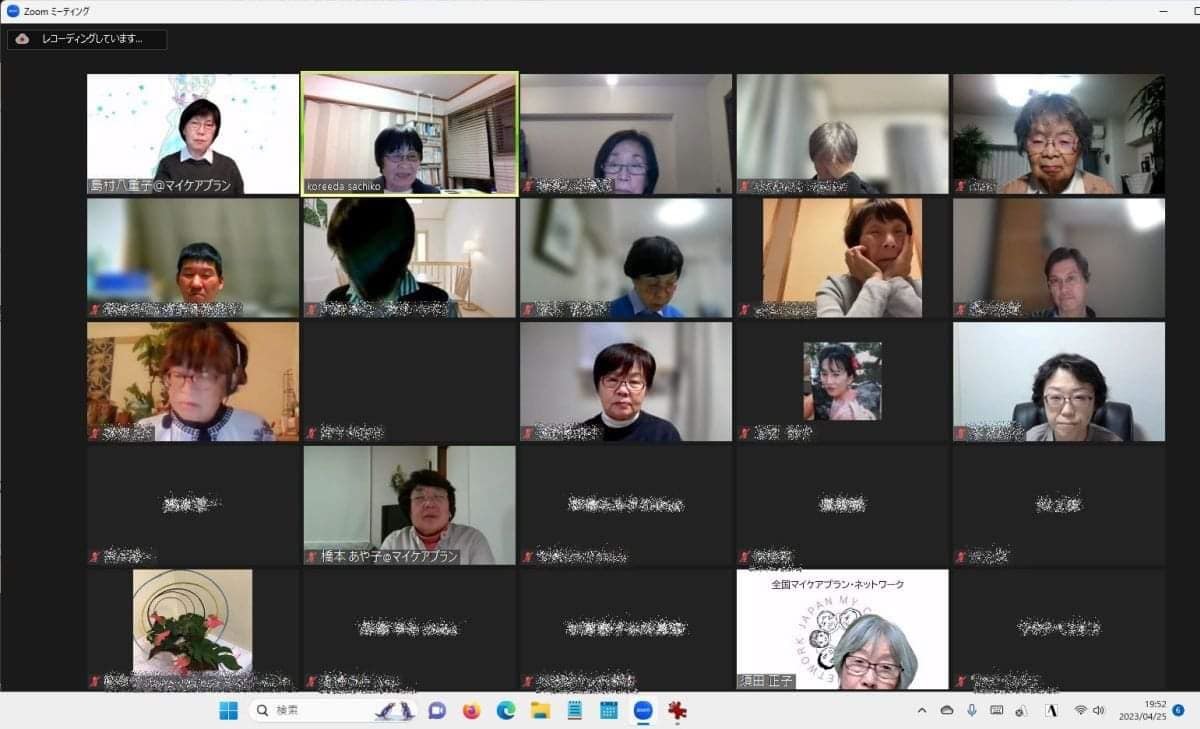
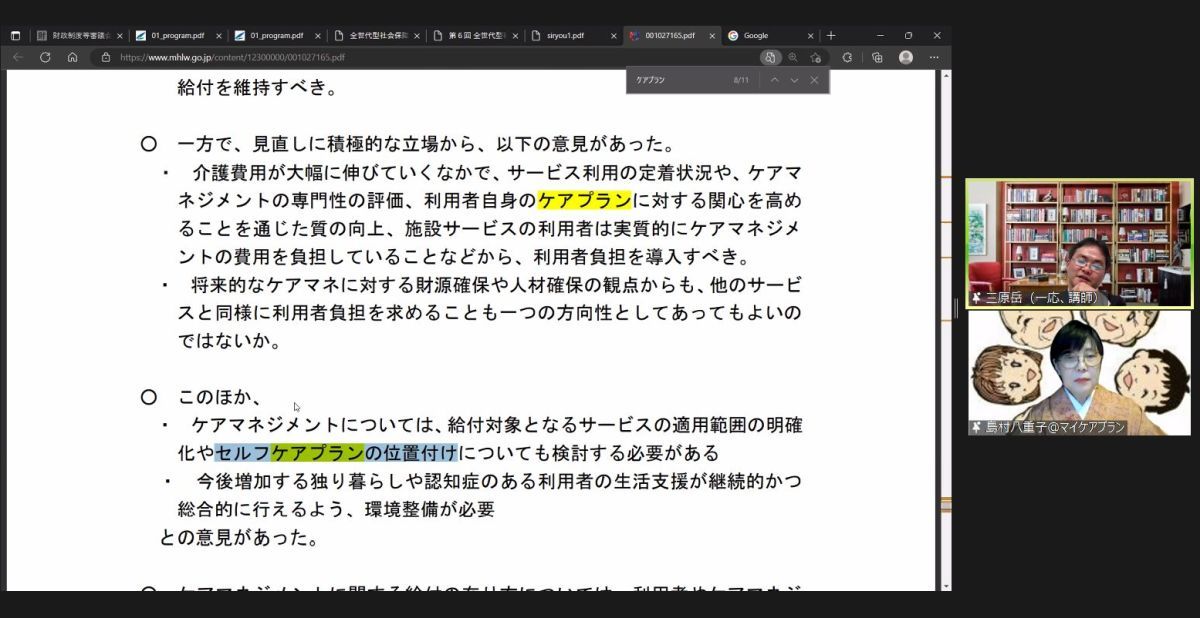
マイケアカフェ2023 春 日時:2023年 4 月 25 日(火) 19:00〜21:00
|
マイケアカフェ2023 冬 日時:2023年2 月 24 日(金) 19:00〜21:00
|
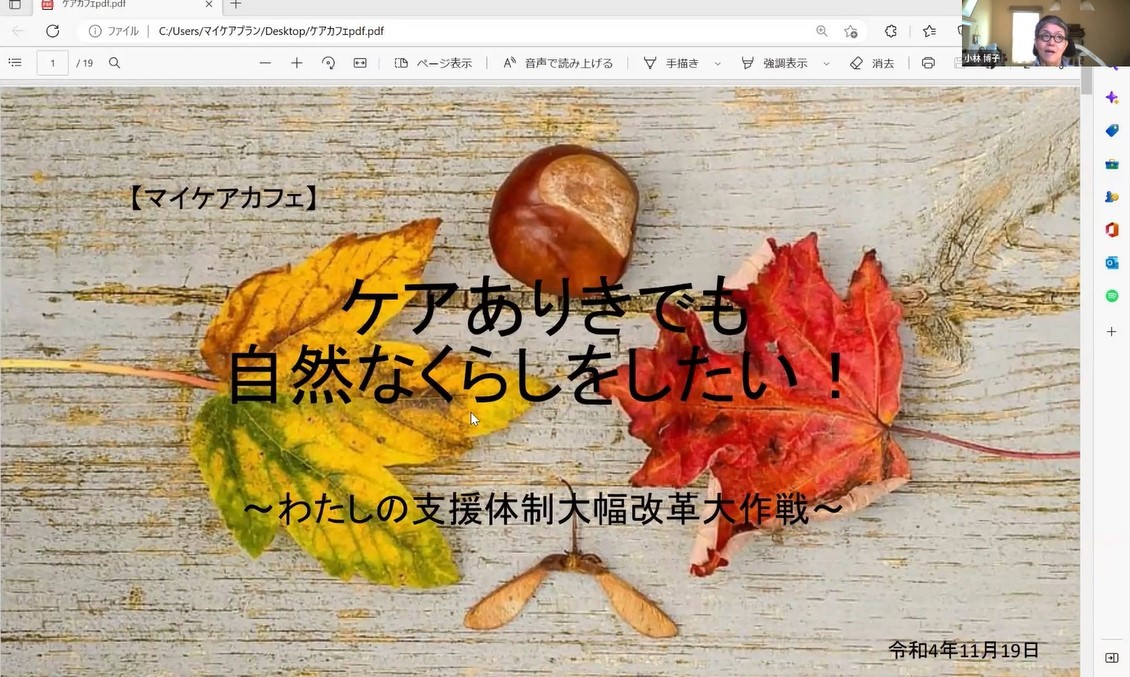
マイケアカフェ2022 晩秋 日時:2022年11 月 19 日(土) 14:00〜16:00
|
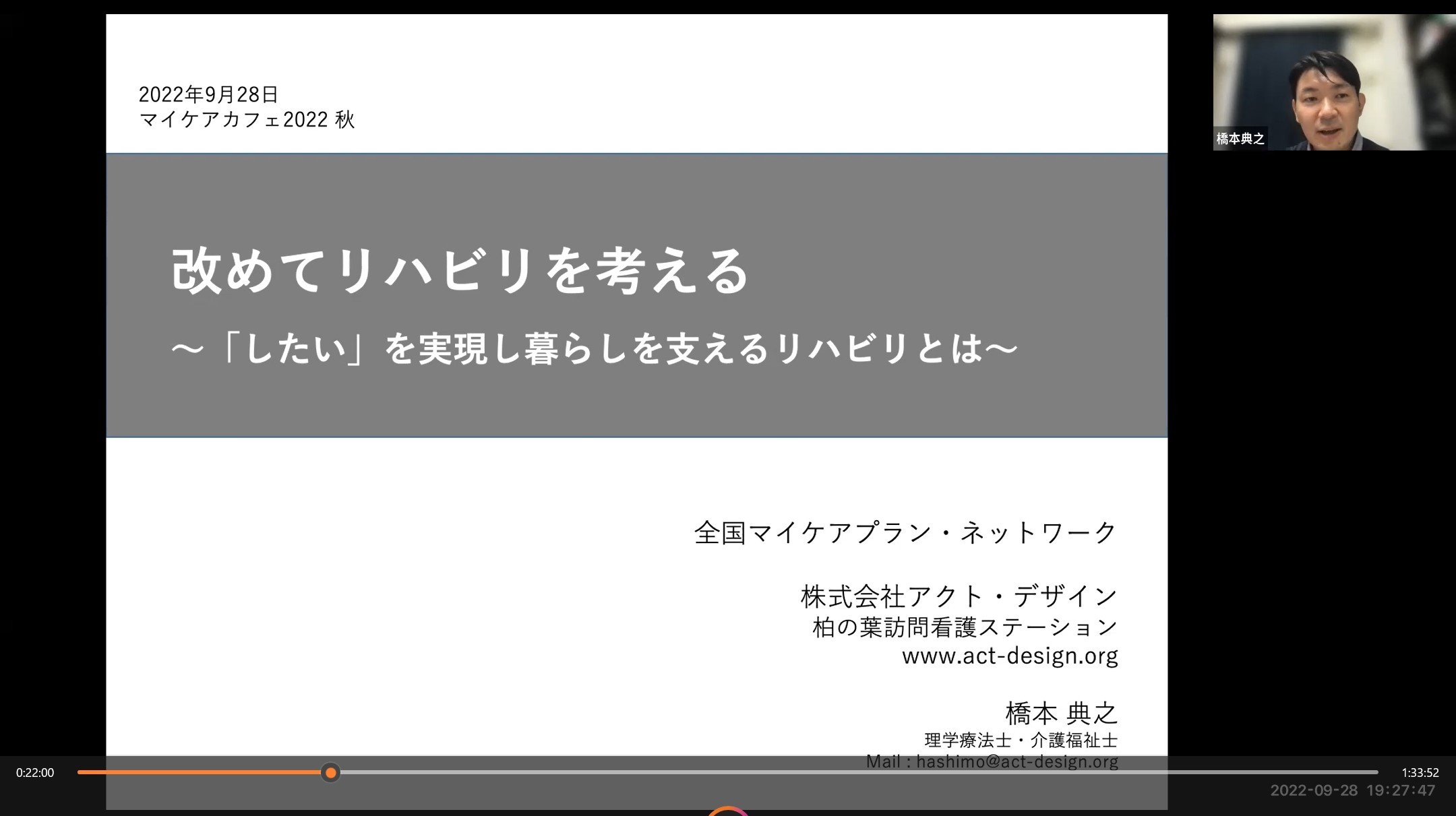
マイケアカフェ2022 秋 日時:2022年9月28日(水)19:00~21:00
|
マイケアカフェ2022 初夏 日時:2022年5月26日(木)19:00~21:00
|
マイケアカフェ2021 秋 日時:2021年11月5日(金)19:00~21:00
|
マイケアカフェ2021 夏 日時:2021年8月20日(金)19:00~21:00
|
マイケアカフェ2021 冬 日時:2021年2月9日(火)19:00~21:00
|
マイケアカフェ2020 冬 日時:2020年1月31日(金)19:00~21:00
|
マイケアカフェ2019 夏 日時:2019年8月21日(木)19:00~21:00
|
マイケアカフェ2019 春 日時:2019年4月18日(木)19:00~21:00
|
マイケアカフェ2019 冬 日時:2019年2月4日(月)19:00~21:00
|
マイケアカフェ2018 春 日時:2018年4月27日(金)19:00~21:00
|
マイケアカフェ2017 冬 日時:2017年12月13日(水)19:00~21:00
|
マイケアカフェ2017 夏 日時:2017年7月18日(火)19:00~21:00
|
マイケアカフェ2017 春 日時:2017年5月27日(土)18:00~19:30
|
マイケアカフェ2016 冬 2 日時:2016年12月5日(月)19:00~21:00
|
マイケアカフェ2016 春 日時:2016年4月11日(月)19:00~21:00
|
マイケアカフェ2016 冬 日時:2016年2月6日(土)19:00~21:00
|
マイケアカフェ2015 初秋 日時:2015年8月31日(月)19:00~21:00
|
マイケアカフェ2015 初夏 日時:2015年6月2日(火)19:00~21:00
|
マイケアカフェ2014 冬 X'mas 日時:2014年12月19日(金)19:00~21:00
|
マイケアカフェ2014 夏 日時:2014年6月30日(金)19:00~21:00
|
マイケアカフェ2014 晩春 日時:2014年5月30日(金)19:00~21:00
|
マイケアカフェ2014 冬 日時:2013年1月23日(木)19:00~21:00
|
マイケアカフェ2013 秋 日時:2013年10月25日(金)19:00~21:00
|
マイケアカフェ2013 夏 日時:2013年7月18日(木)19:00~21:00
|
マイケアカフェ2013 初夏 日時:2013年5月29日(水)19:00~21:00
|
マイケアカフェ2013真冬 日時:2013年2月6日(水)18:30~20:30
|
マイケアカフェ2013冬 日時:2013年1月15日(火)19:00~21:00
|
マイケアカフェ2012秋 日時:2012年11月7日(水)19:00~21:00
|
マイケアカフェ2012夏 日時:2012年7月30日(月)19:00~21:00
|
マイケアカフェ2012春 日時:2012年5月28日(月)19:00~21:00
|
マイケアカフェ2012冬 日時:2012年2月6日(月)19:00~21:00
|
マイケアカフェ2011秋 日時:2011年10月27日(木)19:00~21:00
|